제2019-17호] 암보험약관상 ‘원발부위 기준 조항’과 보험자의 책임
신청인에게 이미 지급한 ‘갑상선암치료비’와 별개로 ‘암치료비’를 지급할 책임이 있고 2016. 5월을 기준으로 차회의 보험료부터 그 납입을 면제하여야 하므로, 신청인의 분쟁조정신청을 인용
금 융 분 쟁 조 정 위 원 회 조 정 결 정 서
조정일자 : 2019.12.24.
조정번호 : 제2019-17호
안 건 명 암보험약관상 ‘원발부위 기준 조항’과 보험자의 책임
신 청 인 A
피 신 청 인 B생명보험㈜
주 문
1. 피신청인은 신청인에게 ‘암치료비’를 지급하라.
2. 피신청인은 신청인으로부터 2016. 6월 이후 받은 보험료를 신청인에게 반환하고, 차후 보험료 납입을 면제하라.
신 청 취 지
피신청인은 신청인에게 ‘암치료비’를 지급하라.
이 유
1. 기초 사실
가. 보험계약의 체결 등
⑴ 보험계약 체결
신청인은 자신을 피보험자로 해서 2013. 6. 13. 피신청인과 ‘무배당 ○○○○ ○○○○○ 암보험계약’(이하 ‘이 사건 보험계약’이라 한다)을 체결하였다.
⑵ 갑상선암 진단 및 보험금 청구
신청인은 2016. 5. 24. C병원에서 우측 갑상선의 전절제술 및 중심구획경부림프절 박리술을 시행 받고, 같은 해 5. 26. 조직검사를 거쳐서 ‘우측 갑상선암’ 진단을 받았다. 신청인이 2016. 6. 1. 동 병원에서 발급받은 진단서에는 “(주상병) 갑상선암(C73), (부상병) 목 림프절 전이(C77.0)”라고 기재되어 있다.
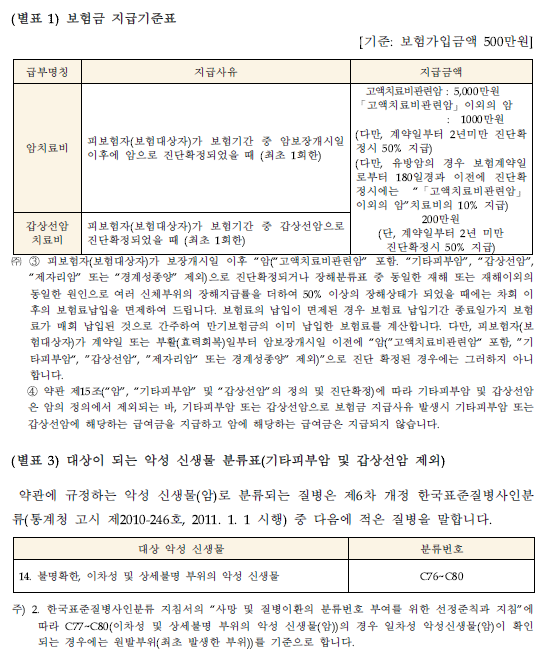
신청인은 이와 같은 진단을 받은 다음 날인 2016. 6. 2. 피신청인에게 ‘암치료비’ 1,000만원을 청구하였는데, 피신청인은 같은 해 6. 14. 신청인에게 ‘암치료비’가 아닌 ‘갑상선암치료비’ 200만원을 지급하였다. 이 사건 보험계약에서 지급되는 보험금 중 이 사건과 관련된 보험금을 살펴보면, ‘암치료비’의 경우 이 사건 보험계약의 약관에서 정한 ‘고액치료비 관련 암’으로 진단확정되면 5,000만원, ‘고액치료비 관련 암 이외의 암’이면 1,000만원이 지급되고, 갑상선암으로 진단확정되면 ‘갑상선암치료비’ 200만원이 지급되는데, 신청인은 ‘고액치료비 관련 암 이외의 암’에 해당하는 ‘암치료비’ 1,000만원을 청구하였다.
나. 보험약관
이 사건 보험계약의 약관(이하 ‘이 사건 보험약관’이라 한다)은 <붙임 1>과 같다.
2. 당사자 주장
이 사건 보험약관 제15조 제1항의 ‘유의사항’에는 “C77~C80(이차성 및 상세불명 부위의 악성 신생물(암))의 경우 일차성 악성 신생물(암)이 확인되는 경우에는 원발부위(최초 발생한 부위)를 기준”으로 한다는 약관 조항(이하 ‘원발부위 기준 조항’이라 한다)이 있는데, 동 조항에 관해서 신청인과 피신청인은 다음과 같이 주장하고 있다.
가. 신청인의 주장
이 사건 보험계약 체결 당시 피신청인이 원발부위 기준 조항을 설명하지 않았으므로 계약의 내용으로 주장할 수 없는바, 피신청인은 신청인에게 ‘암치료비’를 지급할 책임이 있다.
나. 피신청인의 주장
원발부위 기준 조항은 암보험약관에 공통적으로 기재되어 있어 신청인의 계약체결 여부에 영향을 주지 않았을 것이므로 설명의무 대상에 해당되지 않고, 암보험약관에서 ‘암치료비’보다 적은 보험금을 지급하는 소액암으로 진단받아 보험금을 지급받은 피보험자가 암의 전이에 따라 일반암 진단비도 따로 청구할 수 있다고 해석하는 것은 ‘최초 1회한’으로 진단비를 지급한다는 보험약관의 단서조항과 모순되며, 또한 당초 갑상선암을 소액암으로 구분하여 보험상품을 개발한 취지에 반하게 될 뿐만 아니라 그에 따른 손해율이 증가하면 다른 보험계약자가 그 손실을 부담하여야 하므로 부당하다.
3. 위원회 판단
신청인의 분쟁조정 신청서류, 피신청인의 제출 자료, 이 사건 보험약관, 한국표준질병사인분류 등 관련 자료 일체를 종합하여 살펴본다.
가. 약관조항
(1) ‘암’의 정의
이 사건 보험약관 제15조 제1항 본문에서는 “이 계약에 있어서 ‘암’이라 함은 한국표준질병사인분류 중 대상이 되는 악성신생물 분류표(기타 피부암 및 갑상선암 제외)(별표 3. 대상이 되는 악성신생물 분류표(기타 피부암 및 갑상선암 제외) 참조)에서 정한 질병을 말합니다.”라고 하고 있다. 위 약관이 ‘암’을 정의하기 위해 인용하는 <별표 3>은 “약관에 규정하는 악성신생물(암)로 분류되는 질병은 제6차 개정 한국표준질병사인분류(통계청 고시 제2010-246호, 2011. 1. 1 시행) 중 다음에 적은 질병을 말합니다.”라고 한 다음 약관상 악성신생물(암)에 해당하는 질병들을 열거하고 있는데, 한국표준질병사인분류상 악성신생물에 해당하는 분류번호 ‘C44’(기타 피부의 악성신생물)와 분류번호 ‘C73’(갑상선의 악성신생물)을 악성신생물(암)에 포함하지 않고 있다. 한편 이 사건 보험약관 제15조 제1항 단서에서는 “분류번호 C44(기타 피부의 악성신생물)에 해당하는 질병, 분류번호 C73(갑상선의 악성신생물)에 해당하는 질병 및 전암(前癌)상태(암으로 변하기 이전상태)(premalignant condition or condition with malignant potential)는 제외합니다.”라고 하여, 분류번호 C44(기타 피부의 악성신생물)와 C73(갑상선의 악성신생물)이 이 사건 보험계약상 용어인 ‘암’에서 제외되는 점을 재차 확인하고 있다.
(2) ‘갑상선암’ 및 ‘기타 피부암’의 정의
이 사건 보험약관 제15조 제3항은 ‘갑상선암’을 “제6차 개정 한국표준질병분류 중 분류번호 C73(갑상선의 악성신생물) 질병”으로 정의하고 있고, ‘기타 피부암’은 “제6차 개정 한국표준질병사인분류 중 분류번호 C44(기타 피부의 악성신생물)에 해당하는 질병”으로 정의하고 있다.
나. 원발부위 기준 조항의 해석
이 사건에서 신청인과 피신청인은 원발부위 기준 조항의 설명의무에 관해서 다투고 있으나, 그에 앞서 해당 약관조항의 의미를 명확히 하여야 할 필요가 있다. 따라서 이하에서는 원발부위 기준 조항의 의미에 관한 피신청인 주장의 당부를 판단한 다음, 설명의무에 관하여는 항을 바꿔서 살펴보기로 한다.
(1) 원발부위 기준 조항
이 사건 보험약관 제15조 제1항 하단의 박스에는 ‘유의사항’이라는 제목 하에 “한국표준질병사인분류 지침서의 ‘사망 및 질병이환의 분류번호 부여를 위한 선정준칙과 지침’에 따라 C77~C80(이차성 및 상세불명 부위의 악성신생물(암))의 경우 일차성 악성신생물(암)이 확인되는 경우에는 원발부위(최초 발생한 부위)를 기준”으로 한다는 원발부위 기준조항을 두고 있고, <별표 3>의 각주 2에서도 동일한 내용의 원발부위 기준 조항을 두고 있다.
(2) 원발부위 기준이 한국표준질병사인분류 지침서에 의한 것인지 여부
원발부위 기준 조항은 “한국표준질병사인분류 지침서의 ‘사망 및 질병이환의 분류번호 부여를 위한 선정준칙과 지침’에 따라 … 원발부위를 기준”으로 한다고 정하고 있어, 약관에서 원발부위를 기준으로 하는 것이 ‘사망 및 질병이환의 분류번호 부여를 위한 선정준칙과 지침’(이하 ‘선정준칙·지침’이라 한다)에 따른 것이라는 점을 나타내고 있다. 「제6차 개정 한국표준질병사인분류 지침서」를 기준으로 할 때, 동 지침서는 통계청이 고시한 제6차 개정 한국표준질병사인분류(통계청 고시 제2010-246호, 2011. 1. 1. 시행) 중에서 ‘제2권 지침서’의 책자를 말하고, 선정준칙․지침은 동 지침서 책자의 35~185쪽에 수록된 ‘제4장. 사망 및 질병이환의 분류번호 부여를 위한 선정준칙과 지침’을 의미하는데, 제4장은 사망의 분류번호 부여를 위한 부분(4.1~4.3)과 질병의 분류번호를 위한 부분(4.4)이 각각 기재되어 있으며, 구체적인 구성은 다음과 같다.
4.1 사망 : 진단서 작성 지침 및 분류번호 부여 준칙
4.2 기재된 사인 해석에 관한 사항
4.3 출생전후기 사망 : 사망진단서 작성 지침 및 분류번호 부여 준칙
4.4 질병이환
이와 관련해서 피신청인은 통계청이 2012. 3월 발간한 「한국표준질병사인분류 질병코딩지침서(Ver. 2012)」 「한국표준질병사인분류 질병코딩지침서」는 통계청이 선정준칙․지침의 ‘4.4 질병이환’에 대한 보조자료로 활용할 수 있도록 발간한 것이다. 그리고 한국표준질병사인분류와 질병코딩지침서의 내용이 상충될 경우에는 한국표준질병사인분류의 내용이 우선한다(「한국표준질병사인분류 질병코딩지침서(Ver. 2016)」의 ‘이용시 유의사항’).
의 「Ⅱ-C-7. 인접 장기를 침범한 악성신생물」에서 “인접 장기를 침범(invading into)하거나 확대(extending into)되었다고 기재되어 있는 경우는 원발부위의 악성신생물로 분류한다”는 점을 근거로 원발부위를 기준으로 분류해야 한다고 주장하고 있으며, ‘Ⅱ-C-7’의 사례에서는 ‘십이지장을 침범한 췌장암’에 대해 분류번호 ’C25.9(상세불명 췌장의 악성신생물)‘만 부여하는 것으로 기재되어 있다.
그런데 2014. 4월 개정된 「한국표준질병사인분류 질병코딩지침서(Ver. 2014)」의 ‘Ⅱ-C-7’에서는 위 사례에서 ‘췌장암’ 분류번호(C25.9)만 부여하는 사유에 관해서 “십이지장에 대한 전이가 아니므로 별도의 기타진단 코드는 부여하지 않는다.”고 기재되어 있어 ‘인접 장기를 침범’한 것과 ‘인접 장기에 전이’된 것을 구별하고 있으며, 2016. 5월 개정된 「한국표준질병사인분류 질병코딩지침서(Ver. 2016)」에서는 「Ⅱ-C-7. 인접 장기를 침범한 악성신생물」이 아예 삭제된 것으로 확인된다. 이와 같은 한국표준질병사인분류 질병코딩지침서 개정의 흐름은 그 내용이 피신청인의 원발부위 기준 조항의 해석에 관한 주장을 뒷받침해줄 수 있는 근거가 아니라는 점을 더욱 명확히 하고 있다.
또한 이 사건에서는 신청인이 생존한 상태에서 질병을 진단받았으므로 선정준칙․지침 중에서 사망이 아닌 질병이환에 관한 부분 선정준칙․지침의 ‘4.4 질병이환’을 말한다.
을 참조해야 할 것이다. 그런데 질병이환에 관한 선정준칙․지침에서는 “신생물은 일차성 신생물 또는 전이된 신생물에 관계없이 진료의 초점이 된 상태를 주된 병태로 기록하여 분류번호를 부여하여야 한다.”라고 하여 통계청, 「제6차 개정 한국표준질병사인분류 지침서」, 172~173쪽.
환자에 대한 진료의 초점이 되는 질병이 ‘전이된 신생물’인 경우에는 원발부위의 ‘일차성 신생물’이 아닌 ‘전이된 신생물’을 주된 병태로 분류번호를 부여하도록 하고 있을 뿐, 「한국표준질병사인분류 질병코딩지침서(Ver. 2016)」 83쪽에는 “전이가 있는 원발암으로 내원하여 치료가 전이부위에만 시행되는 경우, 원발암이 여전히 남아 있다 하더라도 전이부위가 주진단으로 선정된다. 원발암을 기타진단으로 분류한다.”고 기재되어 있는데, 이 부분 역시 진료의 초점이 되는 질병을 주진단으로 하는 원칙에 의한 것으로 이해된다.
이 사건 보험약관의 원발부위 기준 조항과 동일한 내용으로 볼 수 있는 부분은 확인되지 않는다. 선정준칙․지침 중 사망에 관한 분류 내용에도 원발부위 기준 조항과 유사한 문구가 포함되어 있지 않다. 다만 “기재된 사인 해석에 관한 주의사항” 중 악성 신생물에 관한 부분을 살펴보면 “이차성 악성 신생물은 다른 악성 신생물로 인해 발생한 것으로 봐야” 하며, ‘C77~C79’의 경우 신생물의 형태학적 유형과 상관없이 다른 부위로부터 전이되었거나 가정되는 이차성 악성신생물이고 원사인(原死因)으로 사용되지 않는다는 등의 내용만 있다.
따라서 피신청인이 원발부위 기준 조항의 근거처럼 언급하고 있는 선정준칙․지침에는 이차성 악성신생물에 대하여 별도의 분류번호를 부여하지 않고 원발부위의 분류번호에 의한다고 정한 바가 없어, 피신청인이 원발부위를 기준으로 하는 근거로 선정준칙·지침을 사용한 것이 적절했는지 의문이며, 아래에서는 선정준칙․지침의 내용과 무관하게 원발부위 기준 조항의 문언 자체가 피신청인의 주장처럼 해석되는지를 살펴본다.
(3) 원발부위 기준 조항 중 ‘악성신생물(암)’의 의미
피신청인은 신청인이 한국표준질병사인분류상 분류번호 ‘C73’에 해당하는 ‘갑상선의 악성신생물’ 진단과 함께, 분류번호 ‘C77.0'에 해당하는 ‘목의 림프절의 이차성 악성신생물’ 한국표준질병사인분류에서는 분류번호 C77에 해당하는 분류명을 ‘림프절의 이차성 및 상세불명의 악성신생물’로 하고, C77에 속하는 분류번호로 C77.0부터 C77.9까지 정하고 있는데, 신청인이 진단받은 C77.0은 ’머리, 얼굴 및 목의 림프절의 이차성 및 상세불명의 악성신생물‘이다.
진단을 받았는데, ‘목의 림프절의 이차성 악성신생물’은 원발부위 기준 조항에 따라 원발부위인 갑상선을 기준으로 보험금을 지급해야 하므로 ‘암치료비’가 아닌 ‘갑상선암치료비’를 지급해야 한다고 주장하고 있다. 그런데 피신청인의 주장처럼 약관을 해석하기 위해서는 원발부위 기준 조항에서 사용하는 ‘악성신생물(암)’에 ‘갑상선의 악성신생물(갑상선암)’이나 ‘기타 피부의 악성신생물(기타 피부암)’이 포함되어야 할 것인데, 다음과 같은 점에 비추어 볼 때 피신청인의 주장은 수용할 수 없다.
이 사건 보험약관 제15조 제1항 본문에서는 “한국표준질병사인분류 중 대상이 되는 악성신생물 분류표…에서 정한 질병”을 ‘암’으로 정의하고 있는데, 여기서 “대상이 되는 악성신생물”은 한국표준질병사인분류상 악성신생물 중에서 ‘암치료비’의 지급대상이 되는 악성신생물을 뜻하며, 구체적으로는 <별표 3>에서 “약관에 규정하는 악성신생물(암)로 분류되는 질병”을 의미한다. 이 사건 보험약관에서는 이 사건 보험약관에서 사용하는 ‘악성신생물(암)’에 해당하는 질병을 분류하는 <별표 3> 외에 <별표 2>, <별표 4> 및 <별표 5>에서도 각각의 분류표에 해당하는 질병을 분류하면서 다음과 같은 조항을 두고 있는 것으로 확인된다. 이러한 분류표들은 “약관에 규정하는 ○○○으로 분류되는 질병은 … 다음에 적은 질병을 말합니다.”라고 한 다음 질병의 범위를 각각 열거함으로써, 보험금 지급의 대상이 되는 질병의 범위를 획정함과 동시에 이 사건 보험약관에서 사용하는 ‘악성신생물(암)’이나 ‘고액치료비 관련 암’과 같은 용어의 의미를 정하는 기능을 하고 있다.
· <별표 2> 고액치료비 관련 암 분류표 : “약관에 규정하는 고액치료비 관련 암으로 분류되는 질병은 제6차 개정 한국표준질병사인분류(통계청 고시 제2010-246호, 2011.1.1 시행) 중 다음에 적은 질병을 말합니다.”
· <별표 4> 제자리의 신생물 분류표 : “약관에 규정하는 제자리의 신생물로 분류되는 질병은 제6차 개정 한국표준질병사인분류(통계청 고시 제2010-246호, 2011.1.1 시행) 중 다음에 적은 질병을 말합니다.”
· <별표 5> 행동양식 불명 또는 미상의 신생물 분류표 : “약관에 규정하는 행동양식 불명 또는 미상의 신생물로 분류되는 질병은 제6차 개정 한국표준질병사인분류(통계청 고시 제2010-246호, 2011.1.1 시행) 중 다음에 적은 질병을 말합니다.”
그런데 앞에서 살펴본 것처럼 이 사건 보험계약에서 사용하는 ‘암’에는 '갑상선암'과 '기타 피부암'이 포함되지 않으며, 이 사건 보험계약상 '암'에 해당하는 질병을 열거한 <별표 3>에서도 한국표준질병사인분류상 악성신생물에 해당하는 ‘갑상선의 악성신생물’이나 ‘기타 피부의 악성신생물’을 “약관에 규정하는 악성신생물(암)”에 포함하지 않고 있다. 따라서 원발부위 기준 조항의 ‘악성신생물(암)’은 “약관에 규정하는 악성신생물(암)”에 해당하고 ‘암’에 관한 용어의 정의를 배제하지 않고 있으므로, 원발부위 기준조항의 ‘악성신생물(암)’에는 ‘갑상선의 악성신생물(갑상선암)’이나 ‘기타 피부의 악성신생물(기타 피부암)’이 포함된다고 볼 수 없다. 원발부위 기준 조항에 의하면 이차성 악성신생물(암)에 대해 일차성 악성신생물(암)이 확인될 경우 “원발부위를 기준”으로 하게 된다. 여기서 ‘이차성 악성신생물’과 ‘이차성 암’, ‘일차성 악성신생물’과 ‘일차성 암’은 각각 서로 동일한 의미로, 이는 이 사건 보험약관상 ‘암’에 해당하는 ‘대상이 되는 악성신생물’ 내지 ‘약관에 규정하는 악성신생물(암)’을 뜻하는 것으로 해석되며, 이와 다르게 ‘악성신생물’과 '암'이 상이한 의미라고 볼 수는 없다. 만일 보험약관의 별표에서 규정하는 악성신생물(암)이 아닌 한국표준질병사인분류에 의한 악성신생물 전체를 지칭하고자 한다면 ‘제6차 개정 한국표준질병사인분류상 악성신생물로 분류되는 질병’이라고 표시하는 등 명확한 표현을 사용할 필요가 있다.
또한 제6차 개정 한국표준질병사인분류에서는 원발부위가 갑상선인 이차성 악성신생물, 즉 갑상선암의 ‘림프절 전이’나 ‘원격(遠隔)전이’에 대해 분류번호 ‘C73’이 아닌 ‘C77’ 등으로 분류하도록 하고 있으므로, 한국표준질병사인분류에서 이차성 악성신생물인 '림프절 전이'나 '원격전이'에 대해 원발부위를 기준으로 분류번호를 부여토록 했다면 이차성 악성신생물에 해당하는 분류번호를 별도로 둘 필요가 없을 것이다.
원발부위가 갑상선인 이차성 악성신생물이 분류번호 ‘C73’에 해당한다고 볼 수 없다. 그리고 이 사건 보험약관에서 한국표준질병사인분류와 달리 갑상선의 이차성 악성신생물을 약관상 ‘갑상선암’에 포함하고 있는지 살펴보면, 이 사건 보험약관 제15조 제3항에서는 ‘갑상선암’을 “제6차 개정 한국표준질병사인분류 중 분류번호 C73(갑상선의 악성신생물) 질병”이라고 정의하고 있어, 이 사건 보험계약에서 사용하는 용어인 ‘갑상선암’에 원발부위가 갑상선인 이차성 악성신생물이 포함되지 않는다. 이 사건 보험약관에서 “제6차 개정 한국표준질병사인분류 중 분류번호 C44(기타 피부의 악성신생물)에 해당하는 질병”으로 정의하고 있는 ‘기타 피부암’도 마찬가지이다.
<별표 3>도 그 제목을 「대상이 되는 악성신생물 분류표(기타 피부암 및 갑상선암 제외)」라고 하여 이 사건 보험약관 제15조 제3항에서 정의한 ‘기타 피부암’(C44)과 ‘갑상선암’(C73)만 제외하고 원발부위가 갑상선이나 피부인 이차성 악성신생물은 제외하지 않고 있으며, 이 사건 보험약관 제15조 제1항 단서에서도 분류번호 ‘C44’와 ‘C73’, ‘전암(前癌)상태’만 ‘암’에서 제외되는 질병으로 열거하고 있다.
이와 같은 해석에 대하여는 원발부위 기준 조항에서 사용하는 ‘악성신생물(암)’에서 ‘암’은 이 사건 보험계약상 ‘암’의 정의와 다르게 보험계약자들이 한국표준질병사인분류상 악성신생물의 의미를 쉽게 이해하도록 보조적으로 사용 참고로 국립국어원 표준국어대사전은 ‘암’을 “생체 조직 안에서 세포가 무제한으로 증식하여 악성 종양을 일으키는 병”이라고 정의하고, 갑상샘(갑상선의 우리말)에 발생한 암인 ‘갑상샘암’을 “갑상샘에 발생하는 암을 통틀어 이르는 말”이라고 정의하고 있어, ‘암’의 사전적(辭典的) 의미는 이 사건 보험계약에서 사용하는 ‘암’과 상이하다.
한 것에 불과하므로, 한국표준질병사인분류상 악성신생물에 해당하는 모든 질병을 의미하는 것이라는 주장이 제기될 수 있다. 그런데 이러한 주장은 ‘암’에 관한 용어정의와 상충되는 내용으로 허용될 수 없으며, 만일 이와 같은 주장이 인정되어 ‘암’에 관한 용어정의를 배제할 수 있다면 “피보험자가 암보장개시일 이후에 암으로 진단확정되었을 때” 암치료비를 지급한다고 정한 이 사건 보험약관 제18조 제2호에서 사용하는 ‘암’도 한국표준질병사인분류상 악성신생물에 해당하는 모든 질병, 즉 ‘C44’와 ‘C73’을 포함한 의미가 되어 ‘암’에 관한 용어정의가 무의미해지는 문제가 있다. 이 사건 보험약관 제27조에서는 “피보험자가 암 또는 에이즈의 진단확정을 받은 후 이를 숨기고 가입하는 등의 뚜렷한 사기의사에 의하여 계약이 성립되었음을 회사가 증명하는 경우에는 보장개시일부터 5년 이내(사기사실을 안 날부터는 1개월 이내)에 계약을 취소할 수 있습니다.”라고 정하고 있다. 동 약관조항은 「생명보험표준약관」을 준용한 것인데, 국내 생명보험회사들은 암보험을 포함한 모든 생명보험상품의 약관에서 해당 약관조항을 사용하고 있으며, 표준약관에서 사용하는 ‘암’은 ‘갑상선암’이나 ‘기타 피부암’을 포함한 일반적인 의미로 이해되지만, 이 사건 보험계약에서는 ‘암’에 관한 용어정의에 따라 해석할 수밖에 없다.
따라서 평균적 고객의 이해가능성을 기준으로 객관적으로 보험약관을 해석해야 한다(대법원 1998. 10. 23. 선고 98다20752 판결 등)는 약관해석원칙 등에 비추어 볼 때, 원발부위 기준 조항의 ‘악성신생물(암)’은 “대상이 되는 악성신생물” 내지 <별표 3>의 “약관에 규정하는 악성신생물(암)”을 의미하는 것으로 해석되므로 ‘갑상선의 악성신생물(갑상선암)’이나 ‘기타 피부의 악성신생물(기타 피부암)’은 포함되지 않는다고 풀이된다. 이 사건 보험약관을 읽는 보험계약자들이라고 하여 원발부위 기준 조항에서 사용하는 ‘악성신생물(암)’의 의미를 이 사건 보험약관상 ‘악성신생물(암)’과 상이한 의미라고 이해하기는 어려울 것으로 보인다.
그리고 피신청인은 원발부위 기준 조항의 ‘악성신생물(암)’에 ‘갑상선의 악성신생물(갑상선암)’이나 ‘기타 피부의 악성신생물(기타 피부암)’이 포함되는 것을 전제로, 원발부위가 갑상선으로 확인되는 ‘C77~C80(이차성 및 상세불명 부위의 악성신생물(암))’에 대하여는 ‘암치료비’보다 액수가 적은 ‘갑상선암치료비’를 지급해야 한다고 주장하나, 원발부위 기준 조항의 ‘악성신생물(암)’을 “약관에 규정하는 악성신생물(암)”보다 확대 해석하여 ‘암치료비’보다 적은 ‘갑상선암치료비’를 지급하려는 것은 “회사는 보상 보험사고로 발생한 손해의 정도에 따라 지급되는 보험금이 결정(보상)되는 손해보험과 달리 미리 약정된 금액을 지급하는 정액보험의 경우에는 보험사고가 곧 보험금 지급사유가 되므로 이 사건과 같은 정액보험의 경우에는 그에 걸맞게 적절히 개정할 필요가 있다.
하지 않는 사항 등 계약자나 피보험자(보험대상자)에게 불리하거나 부담을 주는 내용은 확대하여 해석하지 아니합니다.”라고 정한 이 사건 보험약관 제38조 제3항에 반하므로 허용될 수 없다.
나아가 대법원은 보험약관조항이 객관적으로 다양한 의미로 해석되고 그 각각의 해석에 합리성이 있는 등 당해 보험약관의 뜻이 명백하지 아니한 경우에는 보험계약자에게 유리하게 해석하여야 한다고 일관되게 판시하고 있으며(대법원 2010. 9. 9. 선고 2007다5120 판결 등), 이 사건 보험약관 제38조 제2항에서도 “회사는 약관의 뜻이 명백하지 아니한 경우에는 계약자에게 유리하게 해석합니다.”라고 같은 취지의 약관해석원칙을 명시하고 있으므로, 원발부위 기준 조항의 ‘악성신생물(암)’이 한국표준질병사인분류상 악성신생물을 의미(갑상선암, 기타 피부암 포함)한다는 해석과 이 사건 보험약관상 ‘암’ 내지 “약관에 규정하는 악성신생물(암)”을 의미(갑상선암, 기타 피부암 제외)한다는 해석이 존재하여 각각의 해석에 모두 합리성이 인정될 수 있다 하여도, 이 사건에서는 보험계약자인 신청인에게 유리하게 해석하여 ‘악성신생물(암)’에는 ‘갑상선암’과 ‘기타 피부암’이 포함되지 않는 것으로 보아야 한다.
(4) ‘암치료비’ 및 ‘갑상선암치료비’ 지급사유
이 사건 보험약관 제18조 제2호, 제3호 및 제5호에서 정하고 있는 보험금의 종류와 지급사유를 살펴보면, 피보험자가 암보장개시일 이후에 ‘암’으로 진단확정되었을 때 ‘암치료비’를 지급하고, ‘갑상선암’으로 진단확정 되었을 때는 ‘갑상선암치료비’를 지급하며, ‘기타 피부암’으로 진단확정 되었을 때는 ‘기타 피부암치료비’를 지급한다고 정하고 있다. 앞에서 살펴본 원발부위 기준 조항의 해석과 ‘암’과 ‘갑상선암’의 용어정의에 의할 때, “‘암’으로 진단확정되었을 때”는 제6차 개정 한국표준질병사인분류상 악성신생물 중 분류번호 ‘C44’와 ‘C73’을 제외한 악성신생물로 진단확정된 경우를 의미하고, 한국표준질병사인분류상 악성신생물인 ‘C77.0’은 ‘C44’나 ‘C73’에 해당하지 않으므로, 피보험자가 ‘C77.0’으로 진단확정되었다면 이는 ‘암’으로 진단확정된 경우에 해당한다. 마찬가지로 “‘갑상선암’으로 진단확정되었을 때”는 제6차 개정 한국표준질병사인분류상 악성신생물 중 분류번호 ‘C73’으로 진단확정된 경우를 의미하며, 피보험자가 ‘C77.0’으로 진단확정된 사실이 있을 때 이를 제6차 개정 한국표준질병사인분류상 ‘C73’으로 진단확정되었다고 할 수는 없다. 이 사건 보험약관 제15조 제5항에서는 「“암”, “기타피부암” 및 “갑상선암”의 진단확정은 해부병리 또는 임상병리의 전문의사 자격증을 가진 자에 의하여 내려져야 하며, 이 진단은 조직(fixed tissue)검사, 미세바늘흡인검사(fine needle aspiration) 또는 혈액(hemic system)검사에 대한 현미경 소견을 기초로 하여야 합니다. 그러나 상기의 진단이 가능하지 않을 때에는 피보험자(보험대상자)가 “암”, “기타피부암” 또는 “갑상선암”으로 진단 또는 치료를 받고 있음을 증명할 만한 문서화된 기록 또는 증거가 있어야 합니다.」라고 정하고 있다. 동 조항에서 「“갑상선암”의 진단확정」은 조직검사 등을 통해 ‘C73’으로 진단확정된 사실을 의미하고, 「“갑상선암”으로 진단 또는 치료를 받고 있음을 증명할 만한 문서화된 기록 또는 증거」는 조직검사 등을 통한 진단이 가능하지 않을 때 ‘C73’으로 진단 또는 치료받고 있는 사실을 증명할 수 있는 기록이나 증거를 뜻하며, ‘C77.0’으로 진단확정된 사실이 있거나 ‘C77.0’으로 진단 또는 치료받고 있는 사실은 여기에 해당하지 않고 ‘암’으로 진단확정된 사실이나 ‘암’으로 진단 또는 치료받고 있는 사실에 해당한다. 그리고 원발부위 기준 조항에 의해서 이러한 사실관계가 변경되는 것은 아니다.
(5) 소결
이상에서 살펴본 바와 같이, 원발부위 기준 조항의 ‘악성신생물(암)’에 ‘갑상선암’이 포함된 것으로 볼 수 없고, 원발부위가 갑상선인 ‘C77.0’으로 진단확정된 경우에는 ‘갑상선암치료비’가 아닌 ‘암치료비’의 지급사유가 발생한 것으로 보아야 하므로, 피신청인은 신청인에게 ‘암치료비’를 지급할 책임이 있는 것으로 판단된다. 참고로 이 사건 보험약관 제19조 제2항에서는 “피보험자(보험대상자)가 암보장개시일 이후에 사망하고, 그 후에 암을 직접적인 원인으로 사망한 사실이 확인된 경우 또는 피보험자(보험대상자)가 보장개시일 이후에 사망하고, 그 후에 기타피부암, 갑상선암, 제자리암 또는 경계성 종양을 직접적인 원인으로 하여 사망한 사실이 확인된 경우에는 그 사망일을 진단확정일로 하여 제18조(보험금의 종류 및 지급사유)의 해당 보험금을 지급합니다.”라고 정하고 있다. 여기서 ‘암을 직접적인 원인으로 사망한 사실’이나 ‘기타 피부암, 갑상선암…을 직접적인 원인으로 하여 사망한 사실’은 각각 ‘암’이나 ‘기타 피부암’, ‘갑상선암’을 직접적인 원인으로 사망한 사실 그 자체를 의미하는 것으로 보아야 할 것인데, 원발부위 기준 조항에 관한 피신청인의 주장에 따르면 피부나 갑상선을 원발부위로 하는 ‘C77~C80(이차성 및 상세불명 부위의 악성신생물(암))’을 직접적인 원인으로 피보험자가 사망하였을 경우 이를 ‘기타 피부암’이나 ‘갑상선암’을 직접적인 원인으로 사망한 것으로 보아야 한다는 결론이 도출될 수밖에 없어 피보험자의 사망원인에 관한 사실관계를 부당하게 변경하는 결과를 초래하게 된다.
다. 원발부위 기준 조항의 설명의무 이행 여부
이 사건 보험약관의 원발부위 기준 조항에 관해서 설명의무를 이행하였는지 여부는 피신청인 주장처럼 동 약관조항에 의해 원발부위가 갑상선이나 피부인 ‘C77~C80(이차성 및 상세불명 부위의 악성신생물(암))’이 ‘암’이 아닌 ‘갑상선암’이나 ‘기타 피부암’으로 분류되어 그에 따라 보험금 지급책임이 정해질 경우에만 살펴볼 필요가 있는 쟁점이다. 즉 이 사건에서 원발부위 기준 조항이 피신청인 주장처럼 해석된다면 그 내용을 피신청인이 설명하였다는 사실을 증명한 경우에 비로소 이를 보험계약의 내용으로 주장할 수 있을 것인데, 피신청인의 주장에 의한 약관 해석을 전제로 하여도 다음과 같은 점에 비추어 볼 때 이 사건에서 피신청인은 원발부위 기준 조항에 관한 설명의무를 위반한 것으로 판단된다.
(1) 피신청인의 주장
피신청인은 신청인이 이 사건 보험계약을 체결한 때(2013. 6월)에는 국내 보험회사의 모든 암보험약관에 원발부위 기준 조항이 존재하였으므로, 설령 이 사건 보험계약 체결 당시 원발부위가 갑상선인 ‘C77~C80(이차성 및 상세불명 부위의 악성신생물(암))’에 대하여는 ‘암치료비’보다 소액의 보험금이 지급되는 점을 알았더라도 보험계약 체결 여부에 영향이 없었을 것이라고 하면서, 이 사건 보험약관에서 원발부위 기준 조항은 설명의무 대상이 아니라고 주장하고 있다. 피신청인은 이와 같은 주장과 함께 “만약 어떤 보험계약의 당사자 사이에서 이러한 명시·설명의무가 제대로 이행되었더라도 그러한 사정이 그 보험계약의 체결 여부에 영향을 미치지 아니하였다고 볼 만한 특별한 사정이 인정된다면 비록 보험사고의 내용이나 범위를 정한 보험약관이라고 하더라도 이러한 명시·설명의무의 대상이 되는 보험계약의 중요한 내용으로 볼 수 없다.”고 한 대법원 2005. 10. 7. 선고 2005다28808 판결을 근거로 제시하고 있다.
(2) 원발부위 기준 조항의 설명의무 대상 여부
그동안 있었던 여러 차례의 판결 서울남부지방법원 2019. 9. 4. 선고 2019가단217890 판결; 서울중앙지방법원 2019. 1. 31. 선고 2018나23109 판결; 서울중앙지방법원 2018. 9. 12. 선고 2017가단5217437 판결; 서울중앙지방법원 2018. 3. 15. 선고 2017가단5011615 판결; 서울중앙지방법원 2017. 11. 29. 선고 2017가단5145877 판결; 서울중앙지방법원 2017. 11. 29. 선고 2017가단5029838 판결; 서울중앙지방법원 2017. 7. 21 선고 2017가단5031435 판결; 서울중앙지방법원 2016. 11. 4. 선고 2016가단5159046 판결.
을 통해서 원발부위 기준 조항이 설명의무 대상인 점이 확인된 바 있어 피신청인의 위와 같은 주장은 수용하기 어렵다. 다만 설명의무 대상이 되는 이유에 관해서 구체적으로 살펴볼 필요가 있으므로, 이하에서 이 부분에 관해서 살펴보기로 한다.
원발부위 기준 조항은 이 사건 보험약관 제15조 제1항 하단의 박스에 ‘유의사항’이라는 제목 하에 기재되어 있다. 국립국어원 표준국어대사전에 의하면 ‘유의사항’(留意事項)이란 “마음에 새겨 두어 조심하며 관심을 가져야 하는 사항”으로, 원발부위 기준 조항의 표시 방식에서부터 보험계약의 중요한 내용인 점을 강조하려는 의도가 반영된 것으로 보인다. 이 사건 보험약관의 서두에서도 ‘가입자 유의사항’이라는 제목 하에 ‘보험계약 관련 유의사항’, ‘해지환급금 관련 유의사항’, ‘보험금 지급관련 특히 유의할 사항’이 기재되어 있는데, 이 또한 이 사건 보험계약의 중요한 사항에 해당하는 점을 강조하기 위한 것으로 판단된다.
또한 피신청인 주장처럼 원발부위 기준 조항을 해석할 경우 원발부위가 갑상선이나 피부인 것으로 확인된 ‘C77~C80(이차성 및 상세불명 부위의 악성신생물(암))’에 대하여는 ‘암치료비’가 지급되지 않으므로, 보험금 지급책임을 제한하는 기준 내지 보험금 지급여부를 결정하는 기준에 해당하여 설명의무의 대상이 되는 보험계약의 중요한 내용으로 판단되며(서울남부지방법원 2019. 9. 4. 선고 2019가단217890 판결; 서울중앙지방법원 2017. 11. 29. 선고 2017가단5145877 판결; 서울중앙지방법원 2017. 7. 21. 선고 2017가단5031435 판결 등), 참고로 이 사건 보험약관에서 원발부위 기준 조항을 피신청인의 주장처럼 해석하여, 원발부위가 갑상선이나 피부이면 ‘암치료비’보다 소액의 보험금이 지급될 경우, 이러한 약관조항은 보험업법시행령(제42조의2 제1항)에서 설명의무 대상으로 규정하고 있는 “2. 주계약 및 특약별로 보장하는 사망, 질병, 상해 등 주요 위험 및 보험금”이나 “6. 지급한도, 면책사항, 감액지급 사항 등 보험금 지급제한 조건”에 해당한다.
아래와 같은 점에 근거할 때 보험계약자들이 원발부위 기준 조항의 의미를 별도의 설명 없이도 충분히 예상할 수 있었을 것으로 보이지 않는다.
원발부위 기준 조항은 “C77~C80(이차성 및 상세불명 부위의 악성신생물(암))의 경우 일차성 악성신생물(암)이 확인되는 경우에는 원발부위(최초 발생한 부위)를 기준으로 합니다.”라고 정하는데, 이 중 “원발부위를 기준”으로 한다는 것이 구체적으로 무엇을 의미하는지 불명확한 문제가 있다. 특히 “약관에 규정하는 악성신생물(암)”에 해당하는 ‘C77~C80’에 대하여, 일차성 악성신생물(암)이 확인될 경우 그 원발부위가 갑상선이나 피부이면 ‘C77~C80’을 ‘암’에서 제외하겠다는 내용이 원발부위 기준 조항 자체에 직접적으로 명시되어 있지 않고, 이 사건 보험약관 제15조 제3항에서 ‘갑상선암’이나 ‘기타 피부암’에 원발부위가 갑상선이나 피부인 이차성 악성신생물(암)을 포함하지도 않고 있기 때문에, ‘C77~C80’ 중에서 원발부위가 갑상선이나 피부이면 ‘암치료비’의 지급대상에서 제외되어 소액의 보험금이 지급되는 점을 보험계약자가 별도의 설명 없이도 알 수는 없다. 피신청인의 주장처럼 원발부위 기준 조항을 적용하면 ‘이차성 악성신생물(암)’ 진단을 받은 피보험자들 중에서 ① ‘일차성 악성신생물(암)’이 확인되지 않은 경우에는 진단된 대로 ‘이차성 악성신생물(암)’과 관련한 보험금 지급책임이 인정될 것이지만, ② 그 ‘일차성 악성신생물(암)’이 확인되었다면 ‘이차성 악성신생물(암)’을 ‘일차성 악성신생물(암)’로 취급하게 되는바 그에 따른 소액의 보험금 지급책임만 인정될 것이다. 이처럼 ‘일차성 악성신생물(암)’이 확인되는지에 따라서 ‘이차성 악성신생물(암)’에 대한 보험금 지급책임이 달라질 것이라는 점 또한 보험계약자들이 별도의 설명 없이 예상하기는 어려울 것이다.
또한 “한국표준질병사인분류 지침서의 ‘사망 및 질병이환의 분류번호 부여를 위한 선정준칙과 지침’에 따라 … 원발부위를 기준”으로 한다는 약관조항을 읽는 보험계약자는 원발부위 기준 조항의 내용이 선정준칙․지침에 따른 것이라고 이해할 수밖에 없는데, 앞에서 살펴본 바와 같이 선정준칙·지침에는 그와 같은 내용이 없기 때문에 질병이환에 관한 선정준칙․지침을 기준으로 하여도 원발부위 기준 조항의 의미가 명료해지는 것이 아니므로, 보험계약자들이 원발부위 기준 조항의 내용을 충분히 예상할 수 있었을 것이라고 보기도 어렵다.
나아가 약관내용이 보험계약 체결 당시 금융감독원이 정한 표준약관에 포함되어 시행되고 있었다거나 국내 각 보험회사가 위 표준약관을 인용하여 작성한 보험약관에 포함되어 널리 보험계약이 체결되었다는 사정만으로 곧바로 그 사항이 ‘거래상 일반적이고 공통된 것이어서 보험계약자가 별도의 설명 없이 충분히 예상할 수 있었던 사항’에 해당하여 보험자에게 설명의무가 면제된다고 볼 수 없는 점에 비추어 볼 때(대법원 2013. 6. 28. 선고 2013다22058 판결), 이 사건 보험계약을 체결할 때 원발부위 기준 조항이 국내 보험회사의 모든 암보험약관에 존재했던 사정만으로는 설명의무가 면제된다고 볼 수 없다. 보험계약을 체결하고자 하는 보험계약자에게 국내 보험회사들이 판매하는 보험약관을 모두 조사하거나 탐지해야 할 의무는 없으므로, 보험회사들이 특정한 약관조항을 공통적으로 사용하거나 변경, 삭제 등을 한 사실이 있다고 하여도 이와 같은 사정만으로는 설명의무 대상에서 제외되거나 의무가 면제되는 근거로 볼 수 없다. 만일 보험회사들이 공통적으로 사용하는 보험상품의 약관은 설명의무의 대상에서 제외되거나 동 의무가 면제된다고 할 경우 금융감독원장이 정한 표준약관 자체가 곧 소비자들에게 판매하는 보험상품이 되는 자동차보험약관이나 실손의료보험약관 등은 모든 약관조항이 설명의무 대상에서 제외되거나 의무가 면제되는 불합리한 현상이 발생할 것이다. 참고로 암의 정의에 관한 약관내용 및 원발부위 기준 조항은 표준약관에서 정하지 않고 있는 것으로 확인된다.
특히 원발부위 기준 조항에 따라 보험금 지급이 달라지는 점을 일반 보험계약자들이 예상하기 어렵고, 약관조항의 해석에 관해서도 다툼이 발생할 수 있는 점을 고려할 때, 원발부위 기준 조항과 관련해서 누구나 알 수 있는 ‘일반적인 내용’은 존재하지 않았던 것으로 판단된다.
이상과 같은 사정을 종합하여 살펴보면 원발부위 기준 조항은 이 사건 보험계약상 설명의무의 대상이 되는 중요한 내용으로, 피신청인이 주장하는 약관 해석에 의할 때 동 조항에 따라 피신청인의 보험금 지급책임이 제한되므로, 이 사건 보험약관의 서두에 있는 ‘가입자 유의사항’에서는 “암, CI보험 등 특정질병을 보장하는 보험은 약관이나 별표에 나열되어 있는 질병만 보험금을 지급합니다.”라고 하고 있고, 이 사건 보험약관 <별표 3>에서는 C77~C80을 암치료비의 지급대상인 질병으로 열거하고 있다. 피신청인이 원발부위 기준 조항을 작성한 의도를 추정해보면, <별표 3>에서 암치료비 지급대상으로 열거되어 있다 하여도 원발부위가 갑상선이나 피부인 것으로 확인되면 암치료비 지급에 관해 면책되는 효과가 발생되도록 한 것으로 이해된다.
이 사건에서는 원발부위 기준 조항에 관해서 설명의무가 제대로 이행되었더라도 그러한 사정이 이 사건 보험계약의 체결 여부에 영향을 미치지 아니하였다고 단정할 수 없어, 원발부위 기준 조항에 관해서 설명의무가 이행된 점이 확인되지 않는 이 사건에서는 피신청인이 보험계약 체결 당시 원발부위 기준 조항에 관한 설명의무를 위반하였다고 판단된다. 신청인은 TV 홈쇼핑을 보고 이 사건 보험계약을 체결하였는데, 보험계약 체결과정이 녹취된 자료를 보면 피신청인측에서 갑상선암의 경우 보험금이 200만원 지급된다는 점을 설명한 점이 확인된다. 그런데 이러한 설명은 이 사건 보험약관 제18조 제3호에서 정하고 있는 ‘갑상선암치료비’의 지급사유 및 지급보험금에 관한 설명으로 인정될 수는 있겠으나, 이 사건 보험약관 제15조 제1항에서 분류번호 ‘C77~C80’을 원발부위를 기준으로 분류하도록 하는 원발부위 기준 조항의 내용을 설명한 것으로 볼 수 없고, 그 밖에 이 사건 보험계약 체결 당시 신청인에게 상품설명서 등의 별도 서류로 원발부위 기준 조항을 설명하였다는 증거도 제시된 바가 없다.
(3) 설명의무 위반에 따른 효과
보험자가 약관의 설명의무를 위반한 경우 해당 약관조항을 계약의 내용으로 주장할 수 없으며(약관의 규제에 관한 법률 제3조), 법원도 같은 취지로 판단하고 있다(대법원 1998. 11. 27. 선고 98다32564 판결 등 다수). 이에 따르면 피신청인은 원발부위 기준 조항을 설명하지 아니하였으므로 이를 이 사건 보험계약의 내용으로 주장할 수 없어, 이 사건 보험약관은 원발부위 기준 조항이 존재하지 않는 보험약관과 같이 취급되어야 할 것으로 판단된다.
라. 피신청인의 보험금 지급책임
이상에서 살펴본 바와 같이, 원발부위 기준 조항의 해석상 원발부위가 갑상선이나 피부인 분류번호 ‘C77~C80(이차성 및 상세불명 부위의 악성신생물(암))’으로 진단확정된 경우에는 ‘암치료비’의 지급사유가 발생한 것으로 보아야 한다. 설령 피신청인의 주장처럼 원발부위 기준 조항을 해석할 수 있다 하여도, 이 사건에서는 피신청인이 원발부위 기준 조항에 관해서 설명의무를 이행하지 않았으므로 피신청인이 ‘암치료비’가 아닌 ‘갑상선암치료비’ 지급책임만 있다고 주장할 수도 없다. 다만 신청인처럼 ‘갑상선암’(C73)과 ‘목 림프절 전이'(C77.0) 진단을 받은 경우 ‘갑상선암치료비’와 ‘암치료비’가 모두 지급되어야 하는지가 문제되므로 이에 관해 살펴본다.
(1) 보험금 지급책임에 관한 약관조항
이 사건 보험약관의 ‘<별표 1> 보험금 지급기준표’에서는 ‘암치료비’의 지급대상 질병인 ‘암’이 ‘고액치료비 관련 암’에 해당하면 5,000만원을 지급하고, ‘고액치료비 관련 암 이외의 암’에 해당하면 1,000만원을 지급한다고 기재되어 있다(이하에서는 ‘암치료비’ 지급대상 질병 중에서 ‘고액치료비 관련 암’을 ‘고액암’이라 하고, ‘고액치료비 관련 암 이외의 암’은 ‘일반암’이라 하며, ‘갑상선암치료비’와 ‘기타 피부암치료비’ 지급대상 질병인 ‘갑상선암’과 ‘기타 피부암’을 포괄해서 ‘소액암’이라 한다). 이 사건 보험약관 제15조 제4항은 “이 계약에 있어서 “고액치료비 관련 암”이라 함은 제1항에서 정한 “암” 중 고액치료비 관련 암 분류표(별표 2 “고액치료비 관련 암 분류표” 참조)에 정한 질병을 말합니다. 또한 제1항에서 정한 “암”에서 “고액치료비 관련 암”을 제외한 암을 “고액치료비 관련 암 이외의 암”이라 합니다.“라고 정하고 있다.
이 사건 보험약관 제19조 제3항 및 ‘<별표 1> 보험금 지급기준표’의 주석 ⑤에서는 ‘암치료비’와 관련해서 ‘고액암치료비’와 ‘일반암치료비’의 지급사유가 각각 발생한 경우의 보험금 지급에 관해서 정하고 있는데, 이 사건 보험약관 제19조(보험금 지급에 관한 세부규정) ③ 제18조(보험금의 종류 및 지급사유) 제2호의 경우 피보험자(보험대상자)가 보험기간 중 암보장개시일 이후에 “「고액치료비 관련 암」 이외의 암”으로 진단확정 받고 그 후에 최초의 “고액치료비 관련 암”으로 진단확정 시, “고액치료비 관련 암”에 해당하는 암치료비에서 해당시점(“「고액치료비 관련 암」” 진단확정시점)의 “「고액치료비 관련 암」 이외의 암”에 해당하는 암치료비를 뺀 차액을 추가로 지급하여 드립니다. 그러나 “고액치료비 관련 암”으로 진단확정 받고 그 후에 “「고액치료비 관련 암」 이외의 암”으로 진단확정 시, “「고액치료비 관련 암」 이외의 암”으로 인한 암치료비는 추가로 지급되지 아니합니다.
그 내용을 보면 ‘일반암치료비’ 지급사유가 발생한 후 ‘고액암치료비’ 지급사유가 발생한 경우에는 ‘일반암치료비’에 ‘고액암치료비와 일반암치료비의 차액’을 추가로 지급하며, ‘고액암치료비’ 지급사유가 발생한 후에 ‘일반암치료비’ 지급사유가 발생했다면 ‘고액암치료비’만 지급하고 ‘일반암치료비’는 지급하지 않게 된다. 즉 ‘고액암치료비’와 ‘일반암치료비’의 지급사유가 각각 발생한 경우에도 지급되는 보험금의 총액이 ‘고액암치료비’에 해당하는 금액을 초과하지 않도록 보험금 지급액수가 제한되는 효과가 있다. 그런데 이 사건 보험약관은 ‘암치료비’의 지급사유와 ‘소액암치료비’의 지급사유가 각각 발생한 경우에 보험금 지급액수를 제한하는 약관조항을 두고 있지 않으므로, ‘소액암치료비’ 지급사유와 ‘암치료비’ 지급사유가 각각 발생하였다면 ‘소액암’에 해당하는 질병과 ‘암’에 해당하는 질병에 대한 진단확정이 동시에 이루어졌는지 또는 시간의 간격을 두고 이루어졌는지를 불문하고 각각의 보험금이 지급되어야 할 것으로 판단된다. 이 사건 보험약관 제18조 제2호 및 제3호에서는 암치료비와 갑상선암치료비를 각각 “최초 1회에 한하여 지급”한다고 정하고 있는데, 피보험자에게 암치료비 지급사유와 갑상선암치료비 지급사유가 각각 최초 1회 발생했다면 각 보험금을 지급하면 될 것이다.
이와 관련하여 이 사건 보험약관의 ‘<별표 1> 보험금 지급기준표’ 하단에 있는 주석 ④에는 “약관 제15조(“암”, “기타피부암” 및 “갑상선암”의 정의 및 진단확정)에 따라 기타 피부암 및 갑상선암은 암의 정의에서 제외되는 바, 기타 피부암 또는 갑상선암으로 보험금 지급사유 발생시 기타 피부암 또는 갑상선암에 해당하는 급여금을 지급하고 암에 해당하는 급여금은 지급되지 않습니다.”라고 정하고 있는데, 동 조항은 약관 문언에 표시된 것처럼 ‘기타 피부암 또는 갑상선암으로 보험금 지급사유 발생시’ 적용되는 것이지 ‘암’으로 보험금 지급사유가 발생했을 때도 적용되는 것은 아니다. 즉 동 조항은 ‘소액암’인 ‘갑상선암’이나 ‘기타피부암’은 ‘암’에서 제외됨에 따라 ‘암치료비’가 아닌 ‘소액암치료비’가 지급되는 점을 확인한 것에 불과하고, ‘소액암’ 진단확정과 ‘암’ 진단확정이 각각 이루어진 경우에 ‘암치료비’ 지급에 관해서 피신청인이 면책된다는 의미로 해석되지는 않는다.
(2) 이 사건에서 ‘갑상선암치료비’와 ‘암치료비’ 지급사유가 각각 발생했는지 여부
피신청인은 “갑상선암(C73)과 림프절의 이차성 및 상세불명의 악성신생물(C77)을 별도로 표기한 것은 암의 종류가 두 가지라는 것을 뜻하는 것이 아니라 암의 진행정도를 나타내는 표현방법으로 갑상선암이 목의 림프절로까지 전이되었다는 사실을 명시하기 위한 것으로서 주된 질병인 갑상선암의 진행정도를 명확히 나타내기 위하여 C77을 부여한 것에 불과하다.”는 판례(대구지방법원 2013. 8. 29. 선고 2013가합201756 판결) 등을 근거로, 신청인은 ‘갑상선암’이라는 하나의 질병만 진단받은 것이지 ‘목 림프절 전이’라는 별개의 질병을 함께 진단받은 것으로 볼 수 없고, 진단내용 중 부상병(副傷病)인 ‘목 림프절 전이’(C77)는 단지 갑상선암의 병기(病期)에 따른 치료방향을 결정하기 위해 진단서상에 명시된 것이지 최초의 진단이자 주진단명은 ‘갑상선암’(C73)이므로 암의 전이 여부와 상관없이 ‘갑상선암치료비’만 지급할 책임이 있다고 주장한다.
피신청인의 이러한 주장은 암의 병기 분류에 이용되는 ‘TNM 분류’에서 원발부위에 있는 암을 T(primary Tumor), 소속 림프절로 전이된 경우에는 N(regional lymph Node), 원격전이되면 M(distant Metastasis)으로 구별하여 1기부터 4기까지 병기를 분류한다는 점에 근거를 두고 있다고 이해된다. 그러나 ‘TNM 분류’에 의해 암의 병기를 나누는 것 ‘TNM 분류’에 의할 경우 림프절 전이, 원격전이 여부에 따라 암의 병기가 1기부터 4기로 나누어진다. 예를 들어, 폐암을 기준으로 할 때 악성신생물이 원발부위인 폐에만 머물러 있다 림프절 전이를 거쳐 다른 장기로 까지 원격전이된 경우, 이 과정들은 폐암 1~4기로 병기가 구별되어 폐암이 진행되는 단계를 의미하게 될 것이다.
과 림프절 전이나 원격전이를 보험약관에서 어떻게 취급하는지는 별개의 문제이다. 서울중앙지방법원 2019. 1. 31. 선고 2018나23109 판결 : “피고(보험회사)는 갑상선에서 림프절 등 다른 부위로 전이된 암은 이 사건 보험약관이 정하는 일반암에 해당하지 않는다는 취지로 주장한다. 당심의 대한의사협회에 대한 사실조회 결과에 의하면 … 원고는 … 원격전이가 확인되지 않는 45세 이하의 환자로 예후가 매우 좋을 것으로 예상되어 C73, 림프절 전이가 다수 확인되어 C77 코딩을 줄 수 있으나, 독립한 새로운 암종으로 판단해서는 안되고, C77코드를 부여하는 것은 의미가 없다는 취지로 회신한 사실이 인정되나, 이는 수술 후 예후를 기준으로 하는 TNM 병기 분류법에 해당하는 것이고, 이 사건 보험계약의 약관은 ‘암’의 분류기준을 표준질병분류(또는 이 사건 분류표)에 의하도록 하고 있을 뿐, 위와 같은 병리학 분류체계에 관하여는 아무런 언급을 하고 있지 않으므로 위 내용으로 앞서 인정한 일반암 보험금 지급사유에 해당한다는 인정을 뒤집기 부족하다.” 같은 취지의 판결 : 서울중앙지방법원 2016. 7. 4. 선고 2014가단5181162 판결; 서울중앙지방법원 2015. 10. 7. 선고 2015가단5033994 판결.
이 사건 보험약관에서는 ‘암’을 정의하고 ‘암’에 해당하는 질병을 분류할 때 ‘TNM 분류’에 의하지 않고 한국표준질병사인분류에 의하고 있으므로, 피신청인의 보험금 지급책임에 관해서는 한국표준질병사인분류에 따라 판단해야 하는데, 한국표준질병사인분류에서는 이차성 악성신생물에 대하여 분류번호 ‘C77 내지 C80’을 부여하고 있을 뿐 한국표준질병사인분류에서는 림프절에 발생한 악성신생물이 ① 일차성 악성신생물이면 분류번호 ‘C81 내지 C86’과 ‘C96’을 부여하고, ② 이차성 악성신생물, 즉 림프절 전이에 해당하면 분류번호 ‘C77’을 부여하여 원발부위에 발생한 일차성 악성신생물과는 다른 분류번호를 부여하고 있다.
이와 달리 이차성 악성신생물에 대해 일차성 악성신생물과 동일한 분류번호를 부여한다는 내용은 확인되지 않는다. 한국표준질병사인분류에서 이차성 악성신생물인 림프절 전이와 원격전이에 대해 일차성 악성신생물과 동일한 분류번호를 부여하고 있다면, 피신청인이 이 사건 보험약관에서 원발부위 기준 조항을 정할 이유가 없었을 것이다. 오히려 한국표준질병사인분류상으로는 이차성 악성신생물과 일차성 악성신생물이 상이한 분류번호가 적용되지만, 보험금 지급책임에 관해서는 원발부위 기준 조항을 통해서 분류번호가 동일한 것처럼 취급하려고 했던 것이 피신청인의 의도였을 것으로 추정된다.
또한 이 사건 보험약관 제15조 제3항은 ‘갑상선암’을 “제6차 개정 한국표준질병사인분류 중 분류번호 C73(갑상선의 악성신생물) 질병”이라고 정의하고 있을 뿐 분류번호 ‘C77’을 갑상선암에 포함하지 않고 있으므로, 분류번호 ‘C77’이 이 사건 보험약관상 ‘갑상선암’에 해당한다고 볼 수도 없다. <붙임 2>에서 보는 바와 같이, 피신청인은 종전에 암보험약관에서 ‘갑상선암’과 동일한 의미인 ‘갑상샘암’을 “분류번호 C73(갑상샘의 악성신생물) 및 분류번호 C77(림프절의 속발성 및 상세불명의 악성신생물(암))에 해당하는 질병 중 갑상샘을 원발부위로 하는 질병”으로 정의했었는데, 2011년 4월 암보험약관을 개정할 때 원발부위 기준 조항을 신설하면서 ‘갑상선암’에 대한 정의를 이 사건 보험약관과 동일하게 “분류번호 C73(갑상선의 악성신생물) 질병”으로 변경하였다.
<붙임 2>의 약관 개정내용을 보면, 종전에는 이차성 악성신생물 중에서 ‘갑상선암’의 림프절 전이만 소액암에 해당하였다. 그러나 피신청인이 주장하는 원발부위 기준 조항에 대한 해석에 의할 경우, 2011년 4월 원발부위 기준 조항이 신설되면서 ‘갑상선암’의 원격전이는 물론 ‘기타 피부암’의 이차성 악성신생물도 소액암이 되었고, 그 밖에 일차성 악성신생물이 확인되는 모든 이차성 악성신생물이 일차성 악성신생물로 취급되는 내용으로 변경되어, 이차성 악성신생물에 대한 보험금 지급책임이 약관 개정 전보다 축소되었다.
특히 위 약관내용에 따르면 이 사건 보험계약에서 ‘암’과 ‘갑상선암’을 판단·구분할 때 한국표준질병사인분류에 따라 부여된 분류번호가 필수적인 요소라고 해석되고, 원칙적으로 특정 분류번호에 해당하는 이상 그에 대한 의학적인 평가와는 상관없이 그 분류번호에 상응하는 보험금 지급사유가 발생하였다는 법적 판단이 가능하다. 따라서 신청인이 진단받은 분류번호 ‘C73’과 ‘C77.0’이 의학적으로 하나의 질병으로 볼 수 있는지와 무관하게, 서울남부지방법원 2015. 7. 24. 선고 2014나50673 판결에서는 갑상선암과 그 림프절 전이가 있는 경우 ‘C73’만 부여해야 하는지, ‘C73’과 ‘C77’을 함께 부여하는지에 관해 의학적으로 통일되지 않은 점이 극명하게 나타나 있다. 항소심 판결이었던 동 판결에서는 각각의 의사마다 다음과 같이 견해 차이를 보이고 있다. 그런데 피보험자에게 림프절 전이가 존재하는 점에 관해서 다툼이 없는 상황이라면 이는 ‘림프절 전이가 있는 갑상선암’에 해당하므로, 이에 대해 ‘림프절 전이가 없는 갑상선암’, 즉 악성신생물이 원발부위인 갑상선에만 존재하는 것과 동일하게 취급하여 ‘C73’만 부여하는 것이 과연 타당한 것인지 의문이다.
① 1심 법원의 사실조회에 대한 피보험자 주치의 A의 의견 : C73만 부여하는 것이 적절
② 1심 법원의 진료기록 감정촉탁에 대한 전문의 B의 의견 : C73만 부여하는 것이 적절
③ 항소심 법원의 진료기록 감정촉탁에 대한 전문의 C의 의견 : C73과 C77을 함께 부여하는 것이 적절
④ 항소심 법원의 사실조회에 대한 대한의사협회의 의견(담당 의사 D) : C73과 C77을 함께 부여하는 것이 적절
⑤ 의정부지방법원의 사실조회에 대한 대한의사협회의 의견(담당 의사 E) : C73만 부여하는 것이 적절
보험약관상 기준인 한국표준질병사인분류에 근거할 때 ‘C73’은 ‘갑상선암치료비’의 지급사유에 해당하고 ‘C77.0’은 ‘암치료비’의 지급사유에 해당한다는 점에서 하나의 보험금 지급사유만 발생하였다고 볼 수는 없다. 이 사건 신청인의 진단서처럼 “(주상병) 갑상선암(C73), (부상병) 목 림프절 전이(C77.0)”라는 진단이 기재된 경우, ‘주상병’ 내지 ‘주진단명’은 앞에서 살펴본 선정준칙에 있는 내용처럼 의사가 환자를 진료할 때 진료의 초점이 되는 질병을 기재한 것일 뿐, 환자에게 ‘주상병’만 존재한다고 진단된 것은 아니다.
따라서 위의 제반 사정을 종합해보면, 이 사건에서는 보험약관상 ‘암’에서 제외되는 ‘갑상선암’의 진단에 따른 보험금 지급사유와 ‘암’에 해당하는 ‘목 림프절 전이’ 진단에 따른 보험금 지급사유가 각각 발생하였고, 각각의 보험금 지급사유가 발생했을 때 보험금 지급액수를 제한하는 약관조항이 없으므로, 피신청인은 신청인에게 ‘갑상선암치료비’와 ‘암치료비’를 각각 지급할 책임이 있다고 판단된다.
마. 보험료 납입면제 여부
한편 이 사건 보험약관 제19조 제1항은 “보험료 납입기간 중 피보험자(보장대상자)가 보장개시일 이후 “‘암(‘고액치료비관련암’ 포함. ‘기타피부암’, ‘갑상선암’, ‘제자리암’ 또는 ‘경계성 종양’ 제외)’으로 진단확정 … 되었을 때에는 차회 이후의 보험료 납입을 면제하여 드립니다.”라고 정하고 있는데, 신청인이 2016. 5월 ‘목 림프절 전이’(C77.0) 진단을 받은 것은 이 사건 보험약관상 ‘암’의 진단확정에 해당하는 것으로 판단되는바, 2016. 5월을 기준으로 차회(2016. 6월)의 보험료부터 그 납입이 면제되었어야 할 것으로 판단된다. 즉 피신청인은 2016. 6월부터 보험료의 납입을 면제했어야 하므로 그 이후에 받은 보험료를 반환하여야 하고, 차후 보험료 납입을 면제하여야 한다.
바. 그 밖의 피신청인 주장에 대한 판단
피신청인은 2011. 1월 금융감독원이 “진단받은 질병이 이차성 암으로 판정되는 경우 일차성(원발부위) 암 발생부위에 따라 보험금을 결정하고 해당 위험률에 반영”하도록 하는 약관 개정방향을 보험업계에 권고함에 따라 원발부위 기준 조항이 신설된 것이라고 하면서, 이 사건에서 ‘암치료비’를 지급할 경우 당초 갑상선암을 소액암으로 구분하여 보험료를 산출한 보험상품 개발 취지에 반하고 수지상등원칙에 위배되는 문제가 있어 부당하다고 주장하고 있다.
그런데 이 사건에서 피신청인의 보험금 지급책임은 약관 해석에 따른 결과 및 설명의무 위반으로 인한 법적효과에 따라 결정되는 것이지, 금융감독원이 보험약관의 개정방향을 제시하는 방식을 통해서 약관 개정을 지도하거나 권고한 사실이 있었는지 여부나 피신청인의 보험상품 개발 취지에 따라 결정되는 것은 아니며, 이는 금융당국이 제정한 표준약관을 보험회사가 그대로 사용하는 경우에도 마찬가지이다. 이에 관하여는 당 위원회 2018. 6. 12. 제2018-8호 결정 참조. 특정한 방향으로 보험약관을 작성하도록 금융당국이 보험회사에 지도했는지 여부 등은 보험계약 체결 전 보험약관을 작성하는 과정에서 발생한 사정일 뿐이므로, 보험회사는 그러한 배후의 사정을 이유로 보험약관 작성 시의 의도를 보험계약자가 수용하도록 할 수는 없다.
더욱이 일반적인 보험계약자는 보험약관의 작성과정에 개입할 수 없어 보험회사의 상품개발 취지를 알 수 없으므로, 보험계약 체결 당시 제공받은 약관 및 설명내용을 근거로 보험계약의 체결여부를 판단하면 족하다. 보험회사들은 종전에 ‘갑상선암’이나 ‘기타 피부암’ 등을 소액암으로 취급하여 일반암으로 진단된 경우보다 보험금을 적게 지급하는 암보험상품만 판매했었으나, 최근에는 ‘갑상선암’이나 ‘기타 피부암’ 등에 대한 진단보험금을 일반암과 동일한 수준으로 보장하는 보험상품을 판매하는 사례가 늘어나고 있다. 피신청인도 최근에 이러한 보험상품을 판매하고 있는데, 2019. 7월부터 피신청인이 판매한 ‘무배당 ○○○○ ○○○보험(무해지환급형)’을 예로 들면, ‘갑상선암’이나 ‘기타 피부암’, ‘대장점막내암’, ‘제자리암’, ‘경계성 종양’으로 진단확정된 경우 ‘암’으로 진단확정된 경우와 동일하게 ‘암진단비’ 1,000만원을 지급(보험가입금액 2,500만원 기준)한다고 약관에서 정하고 있다. 이러한 점에 비추어볼 때, 보험회사의 보험상품 개발 취지는 당해 보험회사가 시장여건 등을 감안해서 정한 영업(또는 경영)전략의 결과물일 뿐, 쟁점이 되는 약관조항을 해석하는 근거가 될 수는 없다. 또한 보험회사가 어떤 보험상품을 개발해서 판매한 후 상품명은 변경하지 않고 보장내용을 변경하거나 특약을 추가하는 방식으로 보험상품의 약관을 개정하는 사례가 흔한데, 이 경우 보험회사가 그 보험상품을 개발하고 변경한 취지를 보험계약자가 알 수는 없다.
나아가 보험계약자에게 보험회사의 상품개발 취지를 탐지할 의무가 있다고 볼 만한 약관 또는 법령상의 근거도 없음을 고려하면 이 사건에서 피신청인의 보험금 지급책임은 온전히 이 사건 보험계약을 구성하는 보험약관의 해석에 따라 확정되어야 할 것이며(당 위원회 2018. 6. 12. 제2018-8호 결정), 부연하면 사법적(私法的) 측면에서 볼 때 유상·쌍무계약인 보험계약에서 보험약관은 그 조항 자체가 보험계약의 내용 또는 보험조건을 이루어 보험상품이 되므로, 보험약관을 떠나서 별도의 실체가 있는 상품이라는 것은 존재할 수 없으며, 보험회사가 보장하는 위험 등 보험상품의 내용이 구체적으로 반영된 것이 보험약관이다.
그 해석이 원발부위 기준 조항의 신설 취지 등을 이유로 수정될 수는 없으므로 피신청인의 위 주장은 받아들일 수 없다.
또한 피신청인이 주장하는 수지상등원칙(收支相等原則)이란 일응 보험계약자들로부터 받는 보험료의 총계와 보험자가 지급할 보험급부의 총계가 같아지도록 한다는 보험계리상의 기술(또는 기법)에 지나지 않을 뿐, 동 원칙이 보험약관을 통제하는 규범이거나 보험계약관계를 규율하는 법리(法理)가 될 수는 없으므로, 피신청인이 보험상품을 개발하는 과정에서 수지상등원칙에 부합되게 보험료를 산출하고 보험급부 수준을 정한 것으로 인정된다 하여도, 이러한 사정이 피신청인의 보험금 지급책임을 판단할 때 피신청인의 의도대로 약관을 해석하고 적용해야 하는 법적 근거가 될 수는 없다. 수지상등원칙은 보험회사가 보험상품을 설계하는 과정에서 고려하는 요소일 수는 있으나, 상법, 보험업법 등에 근거를 두는 것은 아니므로 이 사건에서 약관을 해석할 때 동 원칙에 구속되어야 한다고 볼 만한 여지가 없다. 즉 보험업법 제129조(보험요율 산출의 원칙)는 “보험요율이 보험금과 그 밖의 급부에 대하여 지나치게 높지 아니할 것”(동조 제1호), “보험요율이 보험회사의 재무건전성을 크게 해칠 정도로 낮지 아니할 것”(동조 제2호) 등을 규정하고 있는데, 이는 보험회사가 보험상품을 설계하는 과정에서 준수해야 하는 보험요율 산출원칙을 규정한 것일 뿐 보험계약 체결 후 발생한 보험사고에 대한 보험금 지급책임에 관해서 보험회사가 준수해야 할 규범은 아니며, 수지상등원칙도 보험회사의 보험금 지급책임과 무관하다는 점에서 보험업법상 보험요율 산출원칙과 다를 바 없다. 따라서 수지상등원칙이나 보험요율 산출원칙에 부합되게 보험요율이 산출되었다 하여도, 보험금 지급책임이 쟁점이 되는 사안에서 보험회사가 약관해석원칙이나 설명의무 위반에 따른 법적 책임을 배제하고 수지상등원칙이나 보험요율 산출원칙을 내세워서 보험금 지급을 거절할 수는 없다.
나아가, 보험회사가 지급하는 보험금의 규모가 「보험료 및 책임준비금 산출방법서」에서 정하는 바에 따라 적립하는 책임준비금을 초과하는 상황도 발생할 수 있는데, 이 경우 보험회사가 수지상등원칙이나 보험요율 산출원칙에 의해 보험요율을 산출하고 그에 상응하는 책임준비금을 적립했다는 이유를 내세워서 보험약관에서 정한 보험금 중에서 책임준비금을 초과하는 부분은 면책된다고 주장할 수는 없고, 보험금 청구권자의 권리가 책임준비금 범위 이내로 제한되는 것도 아니며, 책임준비금을 초과하는 보험금의 지급재원을 마련하고 그에 따른 부담을 감수하는 문제는 오로지 보험회사의 몫으로 귀결될 부분이다. 요컨대, 수지상등원칙이나 보험업법상 보험요율 산출원칙에 의해 보험요율을 산출하고 책임준비금을 적립하는 것은 보험계약에 따른 보험회사의 보험금 지급책임과는 아무 관련이 없다.
4. 결론
이상과 같은 점을 종합하여 볼 때 피신청인은 신청인에게 이미 지급한 ‘갑상선암치료비’와 별개로 ‘암치료비’를 지급할 책임이 있고 2016. 5월을 기준으로 차회의 보험료부터 그 납입을 면제하여야 하므로, 신청인의 분쟁조정신청을 인용한다.



[원본화일]
출처: 금감원 분쟁조정사례집
출처링크: http://www.fcsc.kr/
[공지] 금융감독원 분쟁조정결정문 및 소비자보호원 사례 전건 완벽정리~!
글을 올린 규칙과 비슷한 조정결정문을 상세 검색하는법을 아래 링크에 올립니다.
https://wpwsyn.tistory.com/1152
-----------------------------
<보험약관 이해하는법 시리즈정리> - 아래 링크클릭
01] 보험약관을 이해하는법
02] 보험 특약별 설명
03] 봄이네가 가입한 보험가입내역 <비교/참고용>
04] 주요 분쟁조정조정사례
05] 자주 인용되는 주요 판례정리
<가계부관련 시리즈 보기> - 아래 링크클릭
01] <순자산 10억달성후 그간의 경험을 공유합니다. 시리즈>
02] <육아비용 월3만원으로 명품 육아하기 시리즈>
03] <통신비 지출 줄이기 시리즈>
04] <차량관리비 줄이기 시리즈>
05] <보험료 줄이기 시리즈>
06] <포장이사 똑똑하게 하기 시리즈>
'<<보험관련>> > 보험분쟁조정사례' 카테고리의 다른 글
| 제2019-18호]신용대출 후 개인회생신청 한 보험계약자의 보험계약을 보험자가 해지 할 수 있는지 여부 (0) | 2020.05.11 |
|---|---|
| 분쟁사례0483] 소보원200327 소비자분쟁조정위원회, ‘직장 신경내분비종양을 암으로 인정하여 보험금 지급’ 결정 (0) | 2020.04.02 |
| 제2004-62호] 경운기를 모판운반목적에 사용하던 중 발생한 사고의 교통사고 인정여부 (0) | 2020.01.24 |